Adherencia: disminuye 25% los eventos cardiovasculares
Por Alejandra Folgarait
El cumplimiento del tratamiento por parte de los pacientes (adherencia) es fundamental para disminuir el riesgo cardiovascular y la repetición de eventos coronarios. Sin embargo, se estima que los pacientes con enfermedades crónicas usualmente toman la mitad de las dosis prescriptas por sus médicos. Esta conducta tiene un costo no sólo en términos de salud individual sino también en gastos de diagnóstico y hospitalización, que en los Estados Unidos se calcula en 300.000 millones de dólares anuales.
La magnitud del problema genera preocupación en los cardiólogos de todo el mundo. Ahora, un estudio retrospectivo publicado en JACC confirma que la disminución en la adherencia de pacientes que han sido hospitalizados por infarto de miocardio o que padecen aterosclerosis se correlaciona con un aumento en la mortalidad, la revascularización coronaria, el infarto y el accidente cerebrovascular (ACV).
El estudio, encabezado por Valentín Fuster, del Hospital Mount Sinai de Nueva York, utilizó bases de datos de aseguradoras de salud (Aetna y Medicare Advantage) para estimar tanto la adherencia como los eventos cardiovasculares mayores y las muertes. Los investigadores estudiaron dos cohortes de más de 4.000 pacientes post-infarto y de casi 13.000 personas con enfermedad aterosclerótica, excluyendo a embarazadas, pacientes con problemas mentales o ingresados a geriátricos. De acuerdo con la proporción de días de suministro de estatinas y de inhibidores ACE- los dos fármacos recomendados por las guías-, los pacientes fueron categorizados como totalmente adherentes (más del 80% de los días), intermedios (40 a 79%) y no adherentes (menos del 40%).
Para calcular la adherencia, se identificó el número de días de tratamiento prescriptos y el número de pastillas rellenadas en los frascos por los proveedores farmacéuticos. Por otra parte, se identificaron las muertes y eventos cardiovasculares mayores (MACE) y se calcularon los costos médicos por internación cardiovascular.
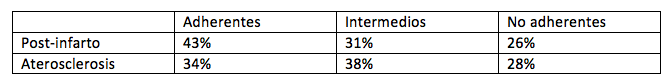
Los investigadores concluyeron que los pacientes completamente adherentes de la cohorte post-infarto tuvieron a los dos años un número significativamente menor de eventos cardiovasculares que los no adherentes (18,9% vs 26.3%) y los parcialmente adherentes (18,9% vs 24,7%). Además, los costos por hospitalización debida a un infarto de miocardio en los adherentes fueron 369 dólares y 440 dólares menos respecto de los intermedios y los no adherentes, respectivamente. En cuanto a la cohorte de enfermedad aterosclerótica, los adherentes tuvieron menos MACE que el resto (8, 42% adherentes vs 17,17% no adherentes vs 12,18 % de parcialmente adherentes).
“Ser completamente adherente reduce un 25% el riesgo de MACE comparado con la no adherencia, y disminuye al menos un 20% el riesgo respecto de la adherencia parcial”, señalaron los autores del estudio, quienes subrayaron que es preciso un mínimo de un 40% de cumplimiento en el tratamiento de la enfermedad aterosclerótica crónica para obtener beneficios cardiovasculares a largo plazo, mientras que en la fase aguda del infarto de miocardio, la adherencia debe ser alta (80%) para reducir los eventos posteriores.
Intervenciones poco eficaces
¿Cómo aumentar la adherencia de los pacientes? Se han estudiado distintos tipos de intervenciones: uso de cajas semanales de píldoras, seguimiento telefónico, apoyo familiar, educación del paciente, grupos de autoayuda, comunicación empática médico-paciente, mensajes de texto y, últimamente, apps para celulares que ofrecen alarmas y hasta incentivos económicos. Sin embargo, según una revisión Cochrane de ensayos clínicos, las intervenciones son muy complejas y no especialmente efectivas.
“La evidencia actual es insuficiente para concluir que nuevos tipos de intervención, como los mensaje de texto y el apoyo por internet, pueden mejorar la evidencia”, señalaron los autores en 2014. “No hay evidencias de que se pueda “curar” la baja adherencia”, subrayaron.
Sin embargo, un meta-análisis de estudios publicado este año en JAMA mostró que los mensajes vía celular pueden mejorar un 17,8% la adherencia a los medicamentos de pacientes con enfermedades crónicas.
Otros estudios revelaron que el color de una pastilla puede incidir en la adherencia –los pacientes prefieren píldoras amarillas o blancas a grises o marrones- y que disminuir la frecuencia y el número de pastillas también puede ayudar a cumplir con el tratamiento. En este sentido, la “polypill” puede mejorar la adherencia de los pacientes tras un infarto de miocardio.
Si bien Fuster es uno de los partidarios más fuertes de la polipíldora, señala que el futuro de una mejor adherencia reside en “una interacción más cercana entre médicos y pacientes y en un seguimiento más disciplinado”, además de una promoción mayor del control de los factores de riesgo que llevan a la recurrencia de eventos cardíacos.

Como sea, hay diferencias metodológicas entre los estudios que obligan a ser cautos. En algunos estudios, se evalúa la adherencia según cuestionarios autoadministrados por los pacientes y en otros, por las recetas o por las ventas de medicamentos. Además, no es lo mismo la medición de adherencia en un país africano que en países nórdicos. Hay que tomar en cuenta el precio de los medicamentos y la cobertura social en cada lugar.
Parece claro que no hay una receta sola que sirva para mejorar la adherencia de todos los pacientes. Quizás lo primero sea preguntarse por qué abandonan la medicación. Precisamente eso es lo que hizo la cardióloga norteamericana Lisa Rosenbaum, quien les preguntó a 20 pacientes por qué rechazaban el tratamiento. Entre las razones que le dieron figuraban desde los efectos adversos de los fármacos hasta la aversión a ser identificado como “enfermo”; el temor a perder el control y volverse dependiente de los fármacos; el miedo a ingerir compuestos percibidos como “no naturales”; y la falta de visualización de los beneficios a largo plazo del tratamiento.
“Es nuestro trabajo ayudar a los pacientes a vivir el mayor tiempo posible sin complicaciones cardiovasculares. Si bien la mayoría de los pacientes comparten este objetivo, no siempre vemos los mismos caminos para llegar a ello”, señaló Rosenbaum. “Quiero creer que si los pacientes supieran lo que yo sé, tomarían sus medicinas. Lo que aprendí es que si yo sintiera lo que ellos sienten, entendería por qué no lo hacen” escribió Rosenbaum en The New England Journal of Medicine.



